Disturbi del sonno: insonnia, apnee e quando rivolgersi allo specialista
Il sonno rappresenta circa un terzo della nostra vita ed è fondamentale per il benessere fisico e mentale. I disturbi del sonno colpiscono una percentuale significativa della popolazione, con conseguenze che vanno ben oltre la semplice stanchezza diurna. Riconoscere i segnali di un disturbo del sonno e sapere quando consultare uno specialista può fare la differenza nella qualità della vita e nella prevenzione di complicazioni a lungo termine.
Principali disturbi del sonno
I disturbi del sonno comprendono una vasta gamma di condizioni che interferiscono con la qualità, la durata o i ritmi naturali del riposo notturno.
Insonnia
Insonnia primaria:
- difficoltà persistente nell’addormentamento o nel mantenimento del sonno
- risveglio precoce con impossibilità di riaddormentarsi
- sonno non ristoratore nonostante durata apparentemente adeguata
- assenza di cause mediche o psichiatriche identificabili.
Insonnia secondaria:
- conseguenza di patologie mediche (dolore cronico, problemi respiratori)
- effetto collaterale di farmaci o sostanze
- associata a disturbi psichiatrici (depressione, ansia)
- correlata a disturbi del ritmo circadiano.
Sindrome delle apnee ostruttive del sonno (OSAS)
Caratteristiche principali:
- episodi ricorrenti di ostruzione delle vie aeree superiori durante il sonno
- interruzioni della respirazione di durata superiore a 10 secondi
- frammentazione del sonno con risvegli frequenti
- roncopatia intensa e disturbante per il partner.
Conseguenze fisiopatologiche:
- ipossiemia intermittente con stress cardiovascolare
- frammentazione del sonno e riduzione delle fasi profonde
- attivazione del sistema nervoso simpatico
- alterazioni metaboliche e ormonali.
Note:
- AHI = Apnea-Hypopnea Index (Indice Apnea-Ipopnea): numero di eventi respiratori per ora di sonno
- CPAP = Continuous Positive Airway Pressure (Pressione Positiva Continua delle Vie Aeree)
- MAD = Mandibular Advancement Device (Dispositivo di Avanzamento Mandibolare)
- La classificazione si basa su polisonnografia o monitoraggio cardio-respiratorio notturno
- La scelta terapeutica deve sempre considerare sintomi, comorbidità e preferenze del paziente
Russamento patologico
Distinzione dal russamento normale:
- intensità elevata e costante durante la notte
- associazione con pause respiratorie
- sonnolenza diurna conseguente
- disturbi cognitivi e dell’umore correlati.
Sindrome delle gambe senza riposo
Sintomi caratteristici:
- sensazioni spiacevoli alle gambe che impediscono l’addormentamento
- necessità irresistibile di muovere gli arti inferiori
- peggioramento dei sintomi durante il riposo serale
- temporaneo sollievo con il movimento.
Narcolessia
Manifestazioni cliniche:
- eccessiva sonnolenza diurna con addormentamenti improvvisi
- cataplessia (perdita improvvisa del tono muscolare)
- paralisi del sonno e allucinazioni ipnagogiche
- sonno notturno frammentato paradossalmente.
Parasonnie
Disturbi comportamentali durante il sonno:
- sonnambulismo con attività motoria complessa
- terrori notturni con risveglio confusionale
- disturbi del comportamento in sonno REM
- bruxismo con serramento involontario dei denti.
Insonnia: cause e trattamento
L’insonnia rappresenta il disturbo del sonno più diffuso nella popolazione generale.
Classificazione temporale
Insonnia acuta (transitoria):
- durata inferiore alle 4 settimane
- spesso correlata a eventi stressanti specifici
- cambiamenti ambientali o routine
- generalmente autolimitante con risoluzione spontanea.
Insonnia cronica:
- persistenza per più di 3 mesi
- frequenza di almeno 3 notti per settimana
- compromissione significativa del funzionamento diurno
- necessità di intervento terapeutico strutturato.
Fattori scatenanti e predisponenti
Stress psicosociale:
- problemi lavorativi o economici
- conflitti relazionali o familiari
- lutti o perdite significative
- preoccupazioni per la salute propria o dei familiari.
Fattori comportamentali:
- igiene del sonno inadeguata
- uso eccessivo di dispositivi elettronici serali
- consumo di caffeina, alcol o nicotina
- orari irregolari di sonno e risveglio.
Condizioni mediche:
- dolore cronico di qualsiasi origine
- problemi respiratori (asma, allergie)
- disturbi gastrointestinali (reflusso gastroesofageo)
- patologie neurologiche o endocrine.
Approcci terapeutici
Igiene del sonno:
- mantenimento di orari regolari per coricamento e risveglio
- creazione di un ambiente favorevole al riposo
- limitazione dell’esposizione alla luce blu nelle ore serali
- evitamento di sostanze stimolanti nel pomeriggio-sera.
Terapia cognitivo-comportamentale per l’insonnia (CBT-I):
- identificazione e modifica di pensieri disfunzionali sul sonno
- tecniche di controllo dello stimolo e restrizione del sonno
- training di rilassamento e gestione dell’ansia
- educazione sui meccanismi fisiologici del sonno.
Farmaci per il sonno:
- ipnotici a breve durata d’azione per uso occasionale
- evitamento dell’uso cronico per rischio dipendenza
- considerazione di alternative naturali (melatonina, valeriana)
- sempre sotto supervisione medica con valutazione rischi-benefici.
Apnee del sonno
Le apnee del sonno rappresentano una condizione seria con importanti implicazioni per la salute cardiovascolare.
Fisiopatologia delle apnee ostruttive
Meccanismo dell’ostruzione:
- rilassamento dei muscoli delle vie aeree superiori durante il sonno
- collasso delle strutture anatomiche (palato molle, lingua, epiglottide)
- riduzione o interruzione completa del flusso d’aria
- sforzi respiratori inefficaci con microrisvegli frequenti.
Sintomi notturni e diurni
Manifestazioni notturne:
- russamento intenso e irregolare
- pause respiratorie witnessed dal partner
- risvegli con sensazione di soffocamento
- sudorazione notturna eccessiva
- necessità di urinare frequentemente.
Sintomi diurni:
- sonnolenza eccessiva con colpi di sonno involontari
- difficoltà di concentrazione e problemi di memoria
- irritabilità e alterazioni dell’umore
- mal di testa mattutino
- riduzione delle prestazioni lavorative.
Fattori di rischio
Fattori anatomici:
- obesità con accumulo di grasso nel collo
- macroglossia o retrognazia
- ipertrofia delle tonsille o adenoidi
- deviazione del setto nasale.
Altri fattori predisponenti:
- età avanzata con perdita di tono muscolare
- sesso maschile (rapporto 3:1 rispetto alle donne)
- consumo di alcol che rilassa ulteriormente i muscoli
- posizione supina durante il sonno.
Conseguenze sulla salute
Complicanze cardiovascolari:
- ipertensione arteriosa resistente ai farmaci
- aritmie cardiache e fibrillazione atriale
- aumentato rischio di infarto cardiaco e ictus
- insufficienza cardiaca e ipertensione polmonare.
Conseguenze metaboliche:
- resistenza insulinica e diabete tipo 2
- alterazioni del metabolismo lipidico
- aumento di peso e difficoltà nel dimagrimento
- sindrome metabolica.
Trattamenti disponibili
CPAP (Continuous Positive Airway Pressure):
- gold standard per apnee moderate-severe
- mantenimento della pervietà delle vie aeree con pressione positiva
- miglioramento significativo dei sintomi e della qualità del sonno
- riduzione del rischio cardiovascolare a lungo termine.
Dispositivi di avanzamento mandibolare:
- alternative per apnee lievi-moderate
- spostamento anteriore della mandibola durante il sonno
- migliore tollerabilità per alcuni pazienti
- efficacia variabile in base all’anatomia individuale.
Interventi chirurgici:
- uvulopalatofaringoplastica per ridurre l’ostruzione
- chirurgia maxillo-facciale nei casi anatomicamente appropriati
- stimolazione del nervo ipoglosso con dispositivi impiantabili
- interventi mirati su specifiche cause ostruttive.
Quando rivolgersi allo specialista
Il riconoscimento tempestivo dei disturbi del sonno è fondamentale per prevenire complicazioni.
Sintomi che richiedono valutazione specialistica
Note importanti:
- Questa tabella ha scopo orientativo per identificare lo specialista più appropriato
- La tempistica della visita deve essere valutata dal medico in base alla gravità dei sintomi
- Per alcuni disturbi è necessario un approccio multidisciplinare
- La polisonnografia (studio del sonno) è spesso necessaria per la diagnosi definitiva
- In caso di dubbi, consultare sempre il proprio medico di famiglia per un primo orientamento
Esami diagnostici
La diagnosi accurata dei disturbi del sonno richiede valutazioni specifiche.
Polisonnografia completa
Esame gold standard:
- registrazione simultanea di multiple variabili fisiologiche
- monitoraggio di attività cerebrale, oculare e muscolare
- valutazione dei parametri respiratori e cardiovascolari
- analisi delle fasi del sonno e degli eventi patologici.
Parametri registrati:
- elettroencefalogramma per le fasi del sonno
- flusso oro-nasale e movimenti toracico-addominali
- saturazione dell’ossigeno e frequenza cardiaca
- posizione corporea e movimenti degli arti.
Monitoraggio domiciliare
Vantaggi della diagnosi a domicilio:
- ambiente familiare più confortevole per il paziente
- costi ridotti rispetto alla polisonnografia in laboratorio
- possibilità di registrazioni multiple per validazione
- maggiore accessibilità per pazienti con limitazioni motorie.
Limitazioni:
- parametri registrati limitati rispetto alla polisonnografia completa
- impossibilità di intervento immediato in caso di problemi tecnici
- necessità di conferma con esami più completi in casi dubbi.
Test delle latenze multiple del sonno
Valutazione oggettiva della sonnolenza:
- misurazione del tempo di addormentamento in condizioni standardizzate
- test eseguito durante il giorno dopo polisonnografia notturna
- diagnosi differenziale tra diversi disturbi di ipersonnia
- valutazione dell’efficacia dei trattamenti instaurati.
Questionari validati
Strumenti di screening:
- Epworth Sleepiness Scale per sonnolenza diurna
- Pittsburgh Sleep Quality Index per qualità del sonno
- Berlin Questionnaire per screening delle apnee
- questionari specifici per altri disturbi del sonno.
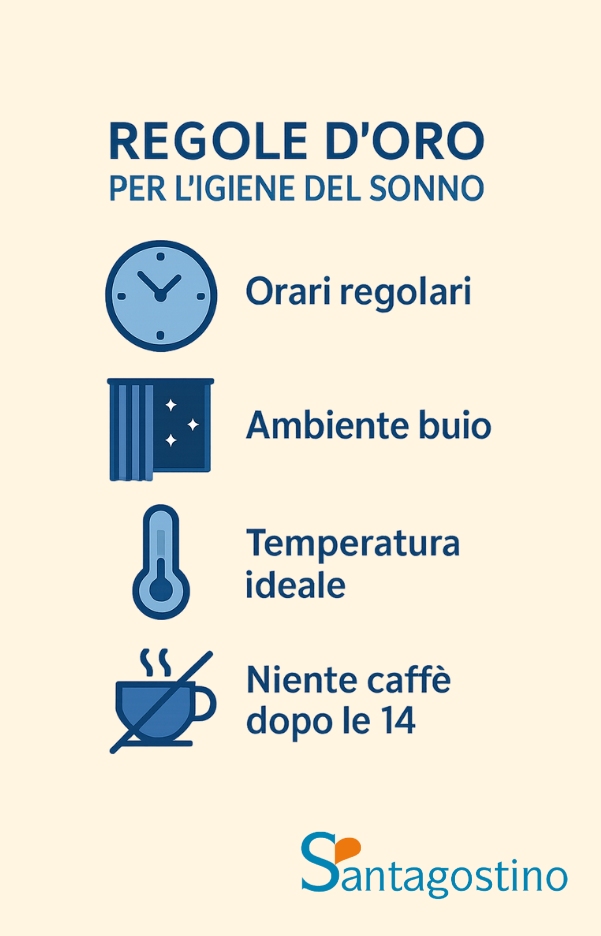
Igiene del sonno
Le regole di igiene del sonno costituiscono la base per un riposo di qualità:
Ambiente ideale per il riposo
- Temperatura della camera tra 18-20°C
- Ambiente buio con utilizzo di tende oscuranti
- Riduzione dei rumori o uso di tappi per le orecchie
- Materasso e cuscini confortevoli e appropriati
- Rimozione di dispositivi elettronici dalla camera da letto.
Routine pre-sonno
- Orari regolari per coricamento e risveglio anche nei weekend
- Attività rilassanti nell’ora prima di coricarsi
- Evitamento di attività stimolanti o stressanti serali
- Bagno caldo o tecniche di rilassamento
- Lettura di libri non stimolanti o ascolto di musica soft.
Comportamenti da evitare
- Consumo di caffeina nelle 6 ore precedenti il sonno
- Pasti abbondanti o piccanti nelle 3 ore prima di coricarsi
- Esercizio fisico intenso nelle 4 ore precedenti il riposo
- Sonnellini diurni prolungati oltre i 30 minuti
- Uso di alcol come aiuto per dormire.
I disturbi del sonno richiedono un approccio specialistico multidisciplinare che consideri tutti gli aspetti clinici, comportamentali e ambientali. Gli specialisti del sonno, supportati da strumenti diagnostici avanzati, possono sviluppare percorsi terapeutici personalizzati che affrontano non solo i sintomi ma anche le cause sottostanti, garantendo un miglioramento duraturo della qualità del riposo e della vita.